Indikační seznam pro dospělé
Zde je uvedena tabulka, ze které můžete zjistit, jaký máte nárok na lázně dle diagnózy a jestli máte nárok na lázně opakovaně.
| Číslo indikace | Indikace | ZÁKLADNÍ léčebný pobyt - způsob poskytování lázeňské léčebně rehabilitační péče: K (komplexní) nebo P (příspěvková) - další odborná kritéria vztahující se k jednotlivým indikacím - délka léčebného pobytu - lhůta pro nástup léčebného pobytu - možnost prodloužení |
OPAKOVANÝ léčebný pobyt - způsob poskytování lázeňské léčebně rehabilitační péče: K (komplexní) nebo P (příspěvková) - další odborná kritéria vztahující se k jednotlivým indikacím - délka léčebného pobytu - lhůta pro nástup léčebného pobytu - možnost prodloužení |
| I |
NEMOCI ONKOLOGICKÉ |
||
|---|---|---|---|
| I/1 | - Zhoubné nádory. | K 21 dnů Do 12 měsíců po ukončení komplexní protinádorové léčby (s výjimkou dlouhodobé hormonální terapie). Možnost prodloužení. |
K 21 dnů Hodgkinova nemoc do 36 měsíců od začátku základního pobytu. P 21 dnů, v indikovaných případech P 14 dnů Hodgkinova nemoc po 36 měsících od začátku základního pobytu. P 21 dnů, v indikovaných případech P 14 dnů Ostatní. |
| II |
NEMOCI OBĚHOVÉHO ÚSTROJÍ |
||
| II/l | - Symptomatická ischemická choroba srdeční. | P 21 dnů | P 21 dnů, v indikovaných případech P 14 dnů |
| II/2 | - Stav po infarktu myokardu. | K 28 dnů Do 12 měsíců po vzniku infarktu myokardu. Možnost prodloužení. |
|
| II/3 | - Hypertenzní nemoc II. až III. stupně hodnocení hypertenzní nemoci. |
K 28 dnů Hypertenze III. stupně komplikovaná ischemickou chorobou srdeční, chronickým srdečním selháním, cévní mozkovou příhodou, tranzitorní ischemickou atakou nebo chronickou renální insuficiencí na podkladě vaskulární nefrosklerosy. Možnost prodloužení. P 21 dnů Ostatní. |
P 21 dnů, v indikovaných případech P 14 dnů Hypertenzní nemoc refrakterní. |
| II/4 | - Onemocnění tepen končetin na podkladě aterosklerotickém II b. nebo zánětlivém. | K 21 dnů Onemocnění tepen končetin na podkladě aterosklerotickém II b. P 21 dnů Ostatní. |
K 21 dnů Onemocnění tepen končetin na podkladě aterosklerotickém II b. do 18 měsíců od začátku základního pobytu, pokud není možná invazivní léčba. P 21 dnů, v indikovaných případech P 14 dnů Ostatní. Pokud není možná invazivní léčba. |
| II/5 | - Funkční poruchy periferních cév a stavy po trombózách. - Chronický lymfatický edém. |
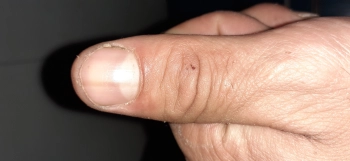
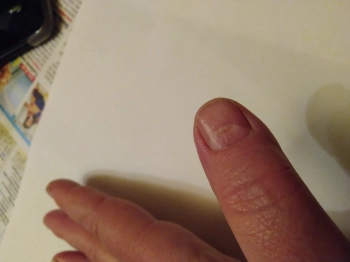
K 21 dnů Funkč (...více se dočtete ve zdroji) Zdroj: článek Kdo má dnes nárok na lázně PříběhVe svém příspěvku ČERNÉ ČÁRKY NA NEHTECH se k tomuto tématu vyjádřil uživatel Lucie Nováková. Chci se zeptat co znamenaji hnědé nacernale čárky na nehteh mám z toho docela strach :( děkuji za rady Na tento příspěvěk jestě nikdo nereagoval. Chcete se k němu vyjádřit? Klikněte na tlačítko a budete moci vložit svůj komentář. Zdroj: příběh Černé čárky na nehtech Onemocnění vedoucí k úrazům nehtůTřepení, lomivost nehtů ve vrstvách („onychoschisis“) a jejich snížená kvalita jsou častý jev, který lze diagnostikovat až u 20 % populace. Častěji tento problém postihuje ženy a obtíže jsou zřetelnější od podzimu do jara. Jev souvisí s množstvím vody v rohové vrstvě pokožky a nehtové ploténce. Udává se, že pokud je v uvedené tkáni méně než 16 % vody, dochází k přesychání pokožky a lomivosti nehtů. Časté máčení rukou do mycích prostředků vede ke smývání ochranné vrstvy a k následnému rozvoji „onychoschisis“. Je také třeba myslet na nedostatek železa. Podélné rýhování a zvýšená podélná lomivost nehtů vzniká v souvislosti s častým mytím rukou, práci ve vlhkém prostředí. Obdobný jev lze pozorovat při zvýšené funkci štítné žlázy, nedostatku vitamínu A nebo B, podvýživě, nedostatku vápníku. Při nedostatku železa se může tento problém kombinovat s „koilonychií“. Poškozením nehtového lůžka vznikají na nehtových ploténkách bělavé tečky („leukonychia punctata“), plošky nebo pruhy (“leukonychia striata“). Původcem jsou drobná traumata, způsobená například při manikúře. Příčné pruhy („leukonychia transversa“) jsou projevem krátkodobého poškození nehtového lůžka, například při infekcích (spála, spalničky) nebo při otravách arzénem, thaliem, po chemoterapii. Podlouhlé pruhy („leukonychia longitudinalis“) jsou přítomné u pacientů s onemocněním „dyskeratosis follicularis“ neboli „morbus Darier“. Snížené hladiny bílkoviny albuminu v krvi (hypoalbuminemie) vede ke vzniku „Muerckových linií“. U pacientů s cukrovkou, cirhózou jater nebo chronickým srdečním selháváním vzniká obraz „Terryho nehtů“. „Half-and-half“ nehty jsou patrné u pacientů se selhávajícími ledvinami. Úplné zbělení nehtových plotének lze vidět u pacientů s cirhózou jater. Miskovitě prohnutý nehet může být patrný u dětí bez souvislosti s jiným onemocněním. U dospělých je průvodním znakem nedostatku železa a s ním spojené chudokrevnosti, provází stavy podvýživy. Také bývá jedním z příznaků nadměrné činnosti štítné žlázy (thyrotoxikózy). Miskovité prohnutí lze rovněž pozorovat na některých prstech u takzvaného Raynaudova fenoménu (onemocnění s poruchou prokrvení prstů ruky nebo nohou). Vrozené poruchy typu koilonychie jsou vzácností. Onemocnění může ojediněle vzniknout i jako výsledek drobného poškozování nehtového lůžka v zaměstnání, například u automechaniků a „pradlen“ (časté máčení rukou). Nehty, zejména na dolních končetinách, se kornoutovitě deformují (jako by byly stisknuty kleštěmi) a svými okraji se zařezávají do přilehlé měkké tkáně – tento stav je patrný v souvislosti s opakovanou traumatizací nehtového lůžka z nevhodných bot. Také (...více se dočtete ve zdroji) Zdroj: článek Odlomený nehet na noze PoradnaV naší poradně s názvem PÁTÁ NEMOC FOTO se k tomuto tématu vyjádřil uživatel Janků Ivanka. Musím hlídat vnoučata a chlapec má diagnostikovanou pátou nemoc,hrozí mi jako dospělákovi také tato nemoc?Myslím ,že jsem ji neměla v mládí.Děkuji za odpověď. Svou reakci k tomuto příspěvku přidal uživatel Cempírek. Ano, pátá nemoc je přenosná v každém věku. Podobně jako neštovice postihují některé dospělé lidi, tak i pátou nemoc může chytit dospělý. Obvykle ale platí, že když jste doposud pátou nemoc neprodělala, tak zřejmě máte přirozené vlastní protilátky a můžete být díky tomu imunní. Zdroj: příběh Pátá nemoc foto Creutzfeldt-Jakobova nemocCreutzfeldt-Jakobova nemoc (CJD) je veřejnosti známé, ale přitom velice vzácné onemocnění řadící se mezi takzvané prionové choroby. Priony jsou podivné a teprve nedávno objevené infekční částice. Nejsou to ani bakterie, ani viry, jsou to pouhé bílkoviny. Tyto bílkoviny jsou však schopné se v našem organismu nekontrolovaně rozmnožovat a to je činí podobné klasickým infekčním nemocem. Tato nemoc se vyskytne asi u 1 člověka z milionu. Příčinou je vznik patologické bílkoviny v mozku některých lidí. Jak je možné, že se pouhá neživá bílkovina začne množit podobně jako virus, je nejasné, jistou roli hraje zřejmě genetický předpoklad. Tato nemoc vzniká samovolně velmi vzácně. Od nakaženého člověka již k přenosu dochází častěji, rizikový je kontakt s jeho tkání. K tomuto dochází u různých transplantací a u neurochirurgických operací, protože priony mohou zůstat na chirurgických nástrojích. Creutzfeldt-Jakobova nemoc – fotoZde je několik fotografií, na kterých je možné vidět Creutzfeldt-Jakobovu nemoc. Zdroj: článek Druhy demencí PoradnaV naší poradně s názvem HRBOLATÉ PRUHY NA NEHTECH U RUKOU RADA se k tomuto tématu vyjádřil uživatel Hedvika. Ráda bych se dozvěděla, co znamenají hrbolaté nechty na rukou a jak se toho mám zbavit. Svou reakci k tomuto příspěvku přidal uživatel Kamča. Ahoj Hedviko, tady je k tomu detailní info, co přesně znamenají hrbolaté nehty: https://www.ceskenemoci.cz/… Zdroj: příběh Hrbolaté pruhy na nehtech u rukou rada LéčbaCrohnova nemoc se nikdy nedá zcela vyléčit. Nejprve se vždy lékař zaměří na léčbu akutního onemocnění, pak se společně s pacientem snaží o to, aby se nemoc projevovala v životě jedince minimálně. Obvykle se při léčbě nejprve nasadí protizánětlivé léky, jejichž úkolem je zredukovat zánět (obvykle se jim ho nepodaří zcela odstranit). Takovým lékem může být mesalazin, který působí lokálně (čípky, tablety). Dříve se používal více sulfasalazin, u něj se ale často objevovaly nežádoucí účinky. Pokud se ale jedná o těžší formu nemoci, může lékař předepisovat kortikoidy, ty ale nelze brát trvale. V případě, že je již zánět vyléčen a je třeba udržet nemoc v klidovém stavu, může lékař předepsat různá probiotika. Pokud dochází k nějakým infekčním komplikacím, může lékař nasadit i antibiotika. Pokud by ale léky nezabíraly, řešením může být třeba chirurgická operace, kdy je nemocná část odoperována (například fistule, rakovina). Důležitou součástí léčby lidí trpící Crohnovou nemocí je dodržování diety. Obvykle pacient sám vypozoruje, které potraviny mu onemocnění zhoršují a těmto potravinám se pak musí vyhýbat. Zpravidla je pacientům s Crohnovou nemocí doporučováno vyhýbat se potravinám obsahujícím laktózu. Naopak se u většiny pacientů doporučuje příjem nenasycených mastných kyselin (ryby). Strava by měla ale obsahat všechny nutriční složky. Pokud by nemoc vedla ke zúžení trávicí trubice, je důležité volit takovou stravu, která neobsahuje nestravitelné zbytky potraviny (zrníčka, slupky). Kromě diety je důležité eliminovat v životě pacienta i stres. Tělesné aktivity by měly být voleny v závislosti na zdravotním stavu člověka, to znamená, že některým pacientům nebude vadit vyšší fyzická aktivita, pro jiné to ale bude problém. Léčba této nemoci nemá žádné stoprocentní výsledky, u některých pacientů může dojít k úplnému vyléčení, jiní dokážou svou nemoc udržet v mírné formě, u jiných se ale třeba onemocnění neustále zhoršuje. Zatím neexistuje žádné stoprocentně úspěšné řešení. Zdroj: článek Crohnova nemoc Creutzfeldt-Jakobova nemocJakobova nemoc je velice vzácné onemocnění řadící se mezi takzvané prionové choroby. Priony jsou podivné a teprve nedávno objevené infekční částice. Nejsou to ani bakterie, ani viry, jsou to pouhé bílkoviny. Tyto bílkoviny jsou však schopné se v našem organismu nekontrolovaně rozmnožovat, což je činí podobné klasickým infekčním nemocem. Tato nemoc se vyskytne asi u 1 člověka z milionu. Prionová bílkovina se u Creutzfeldt-Jakobovy nemoci dostane do buněk mozku a v nich se zachová jako virus. Ten přinutí buňky, aby místo svých bílkovin začaly vyrábět kopie prionové bílkoviny. Tyto kopie se šíří do dalších buněk a proces se rozšiřuje. Postižené buňky jsou nakonec tak zaplněné prionovými bílkovinami, že prasknou a odumřou. Nemoc se začne projevovat rychle postupujícím rozpadem osobnosti a demencí. Proces by se dal připodobnit k rychle a velmi těžce probíhající Alzheimerově chorobě, která je navíc spojená s vážným narušením pohyblivosti (často se objevují nepravidelné nekontrolované pohyby známé jako chorea) a s třesem. Od objevení prvních příznaků člověk umírá do několika měsíců. Příčinou je vznik patologické bílkoviny v mozku některých lidí. Jak je možné, že se pouhá neživá bílkovina začne množit podobně jako virus, je nejasné. Jistou roli hraje zřejmě genetický předpoklad. Tato nemoc vzniká samovolně velmi vzácně. Od nakaženého člověka již k přenosu dochází častěji, rizikový je kontakt s jeho tkání. K tomuto dochází u různých transplantací a u neurochirurgických operací, protože priony mohou zůstat přítomné na chirurgických nástrojích. Zdroj: článek Jakobova nemoc PříběhVe svém příspěvku RECENZE se k tomuto tématu vyjádřil uživatel Petr. Používal jsem omega forte již před dvěma roky.Nejdříve po sprchování mně svědilo celé tělo.Když jsem přestal kapsle brát tak svědění přestalo.Po nějaké době se mi na nohách objevily tmavší ohraničené pruhy (jako ponožky) které postupovali směrem vzhůru.Po čase se mi rozptýlily po celém těle.Na rukách od dlaní k loktům mám tmavé fleky které po přiložení ruky pálí.V tříslech a v pase mám tmavě hnědé pásy.Nevím tedy co je na tomto rybím tuku dobré. Svou reakci k tomuto příspěvku přidal uživatel Milena. Mám stejné zkušenosti jako pan Petr ze dne 5.3.2019. Proto tuku OmegaMarine Forte +nevěřím! Zdroj: příběh Omega marine forte diskuze Černé linky na nehtechČerné nebo tmavě hnědé podélné pruhy, odborně označované jako melanonychie, mohou mít celou řadu příčin. Nejčastěji vznikají vlivem zvýšené produkce melaninu, drobného poranění nebo jako reakce na léky. Zvláštní pozornost si zaslouží pruhy, které se objevují pouze na jednom nehtu, postupně se rozšiřují a mají nepravidelné okraje. Možné příčiny:
Lékaři doporučují okamžité vyšetření, pokud se pigment šíří do okolní kůže, má nepravidelný tvar nebo se rychle mění. Vizuální ukázky: foto melanomu nehtu Zdroj: článek Nemoci podle nehtů PříběhVe svém příspěvku NEMOCI PODLE NEHTŮ se k tomuto tématu vyjádřil uživatel Gabriel. Dobrý den mám pár let na prstě tento pruh. viz foto Chtěl jsem se zeptat jestli to není melanom? Vůbec nevím že něco takového existuje dneska mě moje manželka zarazila když narazila náhodou na tyto stránky nevěděl jsem že tyto pruhy na prsteh jsou špatné Svou reakci k tomuto příspěvku přidal uživatel Kristina. Dobrý den, mám to samé, byla jsem u dvou kožních lékařů a spíše mě odbili. Také se bojím, že by to mohlo být něco takového, co píšete, kdybyste se dozvěděl více, vlastním vyšetřením u lékaře, budu ráda, za info, email krisent@centrum.cz, děkuji Zdroj: příběh Tmavy pruh pod nehem Nejčastější příčiny tmavých pruhů1. Neškodná pigmentaceNěkteré osoby mají geneticky více pigmentu, což může způsobovat vznik jemných tmavých linií na nehtech. Obvykle jde o symetrické, rovnoměrné pruhy na více nehtech. 2. Poranění nehtu (subungvální krvácení)Po úrazu vzniká pod nehtem krevní výron, který může imitovat tmavý pruh. Pruhy po poranění se však obvykle posouvají nahoru s růstem nehtu. 3. Léky a zdravotní stavy
4. Melanom nehtu – nejzávažnější příčinaSubungvální melanom je vzácný, ale nebezpečný typ kožní rakoviny. Vzniká v pigmentových buňkách pod nehtem a často vypadá jako tmavý pruh. Problémem je, že bývá dlouho přehlížen. Zdroj: článek Tmavý pruh na nehtech PříběhVe svém příspěvku NEMOCI PODLE NEHTŮ se k tomuto tématu vyjádřil uživatel Oldřich. Dobrý den. Svou reakci k tomuto příspěvku přidal uživatel Hana Strnadová. Dobrý večer,dělají mně starosti narudlé pruhy na nehtových lůžkách.Nikdy jsem to nepozorovala.Vždy byli jenom narůžovělé.A také na palcích mám asi tak 3 měsíce deformace nehtů.Nehty si nemaluju.Nevím je to v pořádku? Děkuji Vám za odpověď.Strnadová Zdroj: příběh Nemoci podle nehtů Bílé vodorovné pruhy na nehtuVícečetné bílé pruhy mohou souviset s toxickým poškozením organismu, včetně těžkých kovů. Dnes jsou však častější příčiny lékové interakce nebo metabolické poruchy. Zdroj: článek Nemoci podle nehtů PoradnaV naší poradně s názvem NEMOC SLONÍ NOHA se k tomuto tématu vyjádřil uživatel Bohuslava krupičková. Dá se léčit nemoc sloní noha?jJe mi 67 roků často jsem měla bércový vředy..jJe to už půl roku co se mi udělala boule na pravém stzehně ze kterého mi vytékala voda,proto jsem se léčila abrala jsem léky na odvodnšní"furon..Jenže mi léčitel zjistil,že je to nemoc sloní noha a já bych prosila o radu jakse tato nemoc léčí. zdá se mi,že mi ta boule na stehně roste a tvrdne,Je to pro mne bolestivé,špatně se mi chodí a dost mi to vadí.Děkuji za pomocnou radu Krupičková Svou reakci k tomuto příspěvku přidal uživatel Cempírek . Nemoc sloní noha je stádium lymfedemu. Lymfedem se vytvoří tehdy, když přestane fungovat lymfatický systém. U Vás přestal fungovat v oblasti stehna a vytvořil se Vám tam otok. Bohužel současné zdravotnictví ještě nedokáže tento problém zcela vyléčit a budete se tedy muset naučit s tím žít. Můžete si pomoci režimovými opatřeními a to zejména provádění častých masáží od kolene směrem k srdci a dále zařazením nějakého sportu, třeba jízdu na kole nebo plavání. Vyvarujte se dlouhého stání nebo sezení, stále se pohybujte. Vyhýbejte se vysokým teplotám a nenoste těsné oblečení. Také s tím choďte na pravidelné prohlídky na kožní, abyste předešla rozvoji onemocnění kůže a následné amputaci končetiny. Na kožní choďte preventivně každé 3 měsíce. Zdroj: příběh Nemoc sloní noha Diagnostika cystické fibrózy, jak nemoc zjistitU dítěte, které cystickou fibrózu má, je nejdůležitější co nejdříve nemoc odhalit, aby ji bylo možné začít léčit dříve, než zanechá na orgánech vážné následky. Optimální tedy je, když se nemoc podaří diagnostikovat během několika týdnů po narození. Proto se provádí levný preventivní test na nemoc cystické fibrózy u všech novorozenců 2 dny starých. Zkoumá se u nich zvýšená koncentrace sodíku a/nebo chlóru v jejich potu. Koncentrace chloridu v potu novorozence vyšší než 60 mmol/litr potvrzuje diagnózu onemocnění cystickou fibrózou. Zdroj: článek Co je cystická fibróza? Je nemoc růže přenosná?Jednoznačná odpověď na otázku nakažlivosti a přenosu zní jednoznačně ANO. Nemoc je přenosná i nakažlivá. Streptokoky se přenášejí vzdušnou cestou, přímým i nepřímým kontaktem. V těle se pak šíří lymfatickými cestami nejčastěji z drobných poranění, prasklin vzniklých při plísňovém onemocnění prstů, z chronických ekzémů nebo z porušené kůže při chronické žilní nedostatečnosti, z dutiny nosní či zevního zvukovodu. Poměrně často bývá vstupní branou infekce otevřená rána při proleženinách, bércových vředech či diabetické noze. Když se nedodrží přísné sterilní podmínky při převazech, infekce může vniknout i operační ránou. Původcem infekce je velmi často sám pacient, někdy i druhá osoba s jinou streptokokovou infekcí. Recidivy většinou vznikají opětovnou aktivací streptokoků, kteří jsou v organismu nebo na kůži. 20 % populace jsou bezpříznakoví nosiči, jejichž kůže nebo nosohltan je osídlen streptokoky. Rekapitulace:
Pozor: V žádném případě na postižené místo nesahejte, může dojít k přenosu infekce, je zapotřebí dodržovat důslednou hygienu! Doporučení: Je dobré mít stále kůži mastnou, ne vysušenou, nejlepší je ji mazat obyčejným sádlem. Vhodná je celíková nebo lichořeřišnicová mast, v sádlovém základu. Doporučují se i obklady ze spařených listů podbělu nebo čerstvé mydlice. Na vyčištění organismu pijte dvousložkové čaje, a to šalvěj a majoránka (1 : 1), nebo saturejka a mateřídouška (1 : 1). Oba čaje se připravují stejně: čajovou lžičku z každé byliny přelijeme hrnkem horké vody a necháme 10 minut přikryté louhovat. Oba čaje se pijí 3x denně. Šalvěj před jídlem, saturejka mezi jídly. Čaje tělo pročistí a mast jen upraví vnější příznaky. Zdroj: článek Růže je nakažlivá nemoc PoradnaV naší poradně s názvem PÁTÁ NEMOC se k tomuto tématu vyjádřil uživatel Jana Roučková. Vnučce je 3 půl roku, teď se jí narodila sestřička, jsou jí 4 dny, Svou reakci k tomuto příspěvku přidal uživatel Cempírek. 4 dny starému novorozenci přirozeně hrozí všechny infekční onemocnění, i pátá nemoc. Ale nestrachujte se zbytečně. Vaše vnučka bude pod dohledem pediatra a pokud se nemoc začne léčit včas, tak dítěti neublíží. Jsou-li matka i novorozeně v pořádku, tak není důvod k prodlužování hospitalizace. Těšte se na ně. Zdroj: příběh Pátá nemoc PŘÍUŠNICEPříušnice jsou infekčním onemocněním, které se latinsky značí jako parotitis epidemica. Příušnicemi může onemocnět téměř kdokoliv. Nemoc se šíří kapénkovou infekcí, nejčastěji napadá děti od 2 let. Tato nemoc napadá slinné žlázy, které se nachází mezi dolní čelistí a ušním lalůčkem. Tato oblast obvykle nateče a je velmi bolestivá. Příušnice mohou zasáhnout ale i jiné orgány, například slinivku břišní, CNS a varlata. Příznaky a průběhMezi časté příznaky patří horečka, zánět příušní slinné žlázy, její bolestivost a zduření. Někdy toto onemocnění provází jednostranná hluchota. Inkubační doba je 15 – 24 dní. Nemocný je infekční sedm dní před a sedm dní po otoku slinné žlázy. Mezi možné, ale velmi vzácné, komplikace příušnic patří virová meningitida a encefalitida. Příušnice bez teplotyPokud se jedná o mírnou formu tohoto onemocnění, může se stát, že se nemoc neprojevuje horečkou ani výrazným zánětem. Jediným projevem může být jen nepříjemný pocit v místech příušních slinných žláz. Obrázky a fotografie příušnicPříznaky tohoto onemocnění jsou k nahlédnutí zde: příušnice foto. LéčbaU příušnic není vždy stejný průběh léčby, pokud se jedná o mírnou formu, tak příznaky samy odezní. V případě té nejběžnější formy, tak teplota klesne zhruba za tři dny a otoky zmizí tak za deset dní. Při tomto onemocnění dochází k hospitalizaci, jen když se objeví komplikace. Základem léčby je snižování teploty například pomocí zábalů a léků a zmírňování otoku pomocí teplých obkladů. I u tohoto onemocnění jsou určité zásady, které je dobré dodržovat, například jíst tekutou stravu, nevyhýbat se lékům proti bolesti, omezit tuky, dodržovat ústní hygienu, pít dostatek tekutin (rozhodně ne kyselé nápoje). Příušnice u dospělýchPrvním problémem s příušnicemi u dospělých je v tom, že málokterého pacienta napadne, že v dospělosti onemocněl touto dětskou chorobou. Obvykle na to přijde, až když už nemoc podcenil. Podcenění tohoto onemocnění u dospělého muže může způsobit to, že nemoc zasáhne i jedno, nebo obě varlata, u mužů i žen může navíc dojít i k zasažení mozku. Toto onemocnění může tedy způsobit jak sterilitu, tak i hluchotu. Příušnice v těhotenstvíPokud by se stalo, že příušnicemi onemocní žena, která čeká dítě, je třeba, aby informovala svého gynekologa, který u ní stanoví postup co dál. Celkově ale platí, že tato choroba není považována za kritickou pro dítě. Očkování na příušniceOčkování je povinné v České republice od roku 1987. První dávka s tímto virem se podává zhruba v patnáctém měsíci života dítěte a pak se provádí přeočkování zhruba za 6 až 10 měsíců. Zdroj: článek Dětské nemoci nejen u dětí PříběhVe svém příspěvku NOVÉ LÉKY NA PARKINSONOVU NEMOC se k tomuto tématu vyjádřil uživatel Milena Danková. Dobrý den já užívám na parkinsonovu nemoc tyto léky medipexol izikom a vyregit k velice by mě zajímalo zda jsou nějaké nové léky aby se nemoc nezhoršovala děkui Svou reakci k tomuto příspěvku přidal uživatel Miroslav Tanzmann. mam jiz dva roky parkinsonovu nemoc,uzivam denne 12mg rolpryna vzdy rano a pak isicom 100mg 1/2 tablety 3x denne,zajimalo by mne zda jak dlouho vydrzi tato medikace,zatim vse zvladam az na boleni nohou a zad,dle vysetreni u neurologa jsem pomalejsi,mentalne normalni,spoluprace dobra,alternujici pohyby vlevo vaznou Zdroj: příběh Nové léky na parkinsonovu nemoc Délka dožitíNemoc motýlích křídel je nemoc zasahující téměř celý organismus. Jedná se o komplexní postižení, které může končit smrtí pacienta ve velmi mladém věku. Nemoc motýlích křídel nepostihuje intelekt. Lidé s touto nemocí jsou často nadprůměrně inteligentní, velmi vnímaví a bystří. Onemocnění se dá léčit jen symptomaticky, má velice náročnou péči. Než namažete a ošetříte všechny puchýře, může se péče protáhnout až na 3–4 hodiny denně. U těžších forem trvá péče i 3 hodiny na jedné končetině. Největším strašákem je infekce, proto je velice důležité sterilně krýt všechny puchýře. Nezbytná je správná výživa, a to nejlépe mixovaná dobře stravitelná strava, dostatek pohybu a rehabilitace. Účinná prevence vzniku této nemoci zatím neexistuje, pokud máte podezření, že by se ve vaší rodině mohla tato nemoc vyskytnout, můžete se nechat otestovat ještě předtím, než počnete takto nemocné dítě. Děti s nemocí motýlích křídel potřebují téměř nepřetržitou péči. Zdroj: článek Nemoc motýlích křídel PříběhVe svém příspěvku VNITŘNÍ PÁSOVÝ OPAR se k tomuto tématu vyjádřil uživatel Hanča. S politováním musím konstatovat, že vnitřní pásový opar, který mě postihl, nepoznal nikdo na pohotovosti, kterou jsem navštívila v bolestech tři dny po sobě. Ačkoliv jsem si "stěžovala" na velké bolesti od oblasti levého bedra směrem do pupku, citlivost kůže v celé šířce s pocitem pálivé až řezavé bolesti....prostě na kůži není nic viditelného! Až potřech dnech diagnostikoval obvodní lékař pásový opar vnitřní. Na kůži se mi vytvořil po třech dnech pouze flíček velikosti koruny, červený, ale za to velmi bolestivý a z něho bolest vyzařovala po celé délce výše popsané oblasti.Lékař nasadil Herpesin tbl a hlavně léky proti urputné bolesti Novalgin, Panadol extra a Milgama injekce. Nemoc trvá téměř měsíc a stále přetrvávají bolesti / již při analgetické léčbě/ jsou únosnější. Kbyby nemoc byla objevena včasněji, možná bych tolik netrpěla.Hlavně jsem byla vyšetřena na úplně něco jiného a odlišného. Svou reakci k tomuto příspěvku přidal uživatel Hanča. Když více s tou rukou pracuji tak večer mám větší bolesti,asi to chce klid. Zdroj: příběh Vnitřní pásový opar Jak se přenáší svrabOnemocnět svrabem lze velmi jednoduše z prostěradel a postelí v hostelech, hotelech a ubytovnách, kde se rychle střídá hodně lidí a kde hygiena není na nejvyšší úrovni. Mezi první příznaky patří zarudnutí kůže, pupínky a hlavně svědění, které je intenzivní především v noci. Chorobu totiž způsobuje parazit, který se během několika minut zavrtá do kůže člověka či zvířete a vytváří si v hloubce pokožky chodbičky. Tady klade vajíčka. Během dvou dnů se dokáže tak rozmnožit, že vytvoří kolonie až o několika stech jedincích. Nemoc se nejčastěji přenáší v kolektivech, kde žijí lidé v těsném kontaktu. Přenáší se kožním kontaktem i pohlavním stykem s nakaženým nebo kontaktem s kontaminovaným předmětem. Infekce se obvykle projeví za 4 až 6 týdnů. Při opakované infekci se nemoc může projevit již po 24 hodinách. Onemocnění se dá léčit mnoha způsoby. Svrab u psa, dříve též prašivina, je druh zánětlivého onemocnění kůže způsobený drobnými parazitickými roztoči. Existují dva základní typy svrabu: sarkoptický a demodektický. Mají rozdílné příčiny a příznaky. Sarkoptický svrab obvykle způsobuje kruté svědění. Pes se úporně škrábe nebo si hryže kůži, aby si ulevil. Kůže psa podrážděná neustálým škrábáním a kousáním se může lehce infikovat. Svědění může být někdy tak hrozné, že pes nevěnuje pozornost jídlu, pití ani odpočinku. I když to není vždy pravidlem, vážné případy sarkoptického svrabu mohou mít za následek sekundární infekce způsobené bakteriemi nebo kvasinkami a na podrážděné kůži vytvářejí bílou škraloupovitou krustu. Navíc je u psů se sekundární infekcí častý úbytek váhy, horečka nebo zvětšené lymfatické uzliny. Lokalizovaný demodektický svrab, nejlehčí varianta demodektického svrabu, se nejčastěji objevuje v psí srsti v jednom nebo dvou lysých flecích nebo flecích, kde je srst řidší. Obvykle nejsou tato místa zanícená a podrážděná a nezpůsobují silné svědění. Jestliže lokalizovaný demodektický svrab sám od sebe nezmizí, může proniknout do celého těla, což má za následek generalizovaný demodektický svrab. Na psím těle se vytvoří početné lysé fleky nebo fleky s řídkým ochlupením. Fleky mohou měřit v průměru 2,5 cm. Kůže v těchto místech bývá zrudlá, šupinatá nebo ztvrdlá. Takto podrážděná kůže někdy svědí a neustálé škrábání často vede až k vážným infekcím. Tyto druhotné infekce se projevují podobnými příznaky jako u sarkoptického svrabu (horečka, úbytek váhy, zduřelé lymfatické uzliny a podobně). Některé zvláštní typy demodektického svrabu mohou způsobit demodektickou pododermatitidu, která postihuje meziprstí. Při této nemoci jsou paraziti hluboko usazeni v psích tlapkách. Nemoc způsobuje (...více se dočtete ve zdroji) Zdroj: článek Svrab PříběhVe svém příspěvku PSORIÁZA (LUPÉNKA) A LÉČBA POMOCÍ PŘÍRODNÍCH LÁTEK. NOVÉ VĚDECKÉ ZJIŠTĚNÍ. se k tomuto tématu vyjádřil uživatel Ana. Dobrý den, trpím touto nemocí už tři roky a žádné léky mi nezabírají. Znamená to, že je mám "vyměnit" za tyto doporučené látky? Jak dlouho je budu muset užívat? Děkuji. Anna Svou reakci k tomuto příspěvku přidal uživatel DZ. Dobry den, klasickou lecbu nevynechavejte, pouze ji doplnte o uvedene pripravky. Pokud se stav zlepsi, muzete medicinske pripravky vynechat uplne. Je mozne, ze prirodni latky budete muset uzivat nekolik let, nebo do konce zivota - aby se Vam nemoc podarilo drzet pod kontrolou. Nekdy se vsak povede nemoc potlacit uplne. Hodne stesti. Poradna DZ Zdroj: příběh Re: Psoriáza (lupénka) a léčba pomocí přírodních látek. Nové vědecké zjištění. Kdo je Jan ŠulaMUDr. Jan Šula promoval v roce 1985 v Praze na LF UK. Klinickou praxi začal v České republice, následně studoval ve Švýcarsku, Itálii a Německu. Po atestaci z ortopedie v roce 1991 odešel do Kanady a pak do USA, kde se na Floridě věnoval studiu významu membránových receptorů při rozvoji autoimunitních onemocnění pod vedením prof. Felixe Kaufmanna. Po návratu do Evropy v roce 1993 nadále spolupracoval na vývoji přírodních preparátů pro léčbu kloubních onemocnění s pracovišti v Anglii a ve Švýcarsku. Za své práce byl jako první český lékař v roce 1999 přijat do Královské lékařské společnosti Spojeného království Velké Británie a Severního Irska. Další výzkum biomodulačních léčiv spojil s univerzitami ve Skotsku a Oxfordu. Od roku 2007 je členem Italského řádu lékařů v Neapoli a vedoucím imunologem italské společnosti Ischia Salus. Mezinárodně působí jako konzultant ve 12 zemích a je členem Oxford Research Institute of Immunology a italské psychoneuroimunologické společnosti. Žije střídavě v Itálii a Anglii. Byl formován otcem, který pocházel z Moravy, vystudoval medicínu a časem se vypracoval na řádného profesora mikrobiologie tuberkulózy a šéfa tuberkulózního výzkumu na ústavu v Ženevě, který zastřešoval veškeré světové úsilí na tomto poli. Měl privilegium naprosto volného pohybu i v hluboké totalitě, brázdil celý svět od New Yorku po Moskvu. V budoucím lékaři tak utvářel globální a zároveň maximálně vědecký pohled na medicínu a pochopil, že celý systém musí být vždy podložený řemeslem. Otec Jana Šuly zkoumal vliv Měsíce na růst mykobakterií, tam však skončil. Jakmile se dostal k oblasti ducha, to už pro něj nebylo vědecké. Přitom sám byl nesmírně duchovní člověk s velkým kulturním rozhledem. Naučil mladého Šulu pacienty nesoudit a netrpět vůči nim předsudky. Také to, že poměrně dlouho pobývali v Ženevě, kde jeden den potkali lékaře z Argentiny, druhý den z Indie, třetí z Číny nebo z Ruska, mu umožnilo nasávat nejrůznější medicínské přístupy. Nic jiného než globální medicína pro něj proto neexistuje. A z toho plyne, že neexistuje neléčitelná nemoc, je jen neléčitelný pacient, jak říká Jan Šula, světoběžník, který střídavě žije v Říme a v Andoře a v Česku konzultuje s lékaři ve skupině okolo sdružení Endala. Endala je zastánce moderního medicínského přístupu založeného na přesvědčení, že na počátku sebesložitějšího problému se vždy skrývá triviální příčina a že na každou nemoc existuje lék. Odborníci vnímají každého člověka jako unikátní celistvou bytost. Vždy proto s léčbou aktuálních symptomů sledují i jedinečný (...více se dočtete ve zdroji) Zdroj: článek MUDr. Jan Šula PoradnaV naší poradně s názvem WWW LUPENKA se k tomuto tématu vyjádřil uživatel Martaaura. Dobry den manžel dostal v zaři lupenku,a průběh byl docela normalni,nyni se stav z tydne na tyden tak zhoršil,že musi byt hospital.do nemocnice,Chci se zeptat zda ma na tuto nemoc vliv leku?Manžel ma 10 let parkinsonovou nemoc , ma 52 let. Svou reakci k tomuto příspěvku přidal uživatel Cempírek. Marto, lupénka je vlastně takový kožní projev nadměrné tvorby kožních buněk, které se vlivem dorůstání neustále nových odlupují a tvoří tak ložiska čerstvé růžové kůže. Její průběh bývá v cyklech, kdy na jaře a na podzim má nejtěžší průběh. Možná, že je to i hlavní důvod aktuálního zhoršení stavu Vašeho manžela. Pokud je hospitalizován s těžkým průběhem lupénky, tak v první řadě konzultujte jeho stav s tamním ošetřujícím lékařem a důvěřujte mu. Až se manželův stav zlepší, tak si naplánujte prodloužený víkend na sever Itálie, kde vzužijte blahodárné účinky mořské vody a sluníčka. Do těchto míst se pohdlně dostanete autem a za osm hodin jízdy jste u moře. Určitě to prospěje jemu i Vám. Zdroj: příběh Www lupenka Léčba nemoci růžeNemoc růže se léčí antibiotiky, především penicilinem, a to buď perorálně, nebo intravenózně. V těžších případech je nemocný hospitalizován. Penicilin je možné aplikovat 2x denně do svalu nebo do žíly ve 4–6denních dávkách. Čtrnáctidenní kúra se zakončuje aplikací depotního penicilinu do svalu, aby se zabránilo opakování infekce. Depotní penicilin má tu schopnost, že se uvolňuje postupně, takže je neustále v krvi určitá hladina penicilinu, jež brání množení streptokoků a opětovné aktivaci. Při přecitlivělosti na penicilin se podávají makrolidová nebo cefalosporinová antibiotika. U opakovaných recidiv růže se v intervalu 2–4 týdnů aplikuje depotní penicilin, třeba i doživotně. Pokud je nemocný na penicilin alergický, užívá erytromycin nebo cefalosporin. Při vysokých horečkách jsou podávány léky na její snížení – antipyretika. Po podání antibiotik celkové příznaky odezní do dvou dnů. Kůže se úplně vyléčí až za několik týdnů. Pro pacienta je velice úlevné, pokud končetinu zdvihne do výše, aby ulevil otoku, zánětu i bolesti. Na zvředovatělou či nekrotickou tkáň se pokládají obklady s fyziologickým roztokem nebo vlhké krytí. Hojení kůže je doprovázeno loupáním a nemoc nezanechává žádné známky poškození. U některých pacientů se může nemoc růže na noze vracet, protože trpí onemocněním žil dolních končetin, nebo růže nemoc způsobila poškození lymfatických cév. Pokud se růže opakuje, což bohužel často bývá, dochází postupně ke změnám v podkoží a kůži v důsledku poškození mízních cév. Je nutné nosit trvale kompresivní podkolenky ke zlepšení mízního a žilního toku a pečovat i o kůži (prevence oděrek, plísně a podobně). Zdroj: článek Kožní onemocnění růže Co je celostní medicínaPodle celostní medicíny jde o vnitřní konflikt mezi tělem a duší. Všeobecně jsme zvyklí nahlížet na svou nemoc z pozice klasické medicíny. Máme svůj problém, svou nemoc, navštěvujeme svého praktického lékaře, dostáváme na bolesti různé léky, absolvujeme vyšetření, navštěvujeme specializovaná pracoviště, kliniky a zjišťujeme, že nemoc neustupuje. Naopak problémy se stupňují, nemoc přechází do chronického stadia. Dříve nebo později si začínáme uvědomovat, že to asi není v pořádku, zabýváme se tím sami, pouštíme se do makrobiotiky, jógy, čteme spoustu literatury, kupujeme si různé přípravky, vracíme se k bylinkám, navštěvujeme léčitele, dáváme přednost přírodním léčebným metodám. Tomuto trendu se přizpůsobují lékaři – léčitelé. Moderní doba přinesla internet a s ním nové možnosti. Lékař může konzultovat s trpícím člověkem a není přitom omezován vzdáleností, časem ani jazykovou bariérou. Může radit, kontrolovat průběh léčení, doporučovat přírodní metody, kterými si pacient může pomoci. Je odstraněn stud pacienta, jenž se může zeptat lékaře na takovou věc, na níž by se v ordinaci nezeptal. Může se poučit o své nemoci a přitom je doma a nemusí do ordinace plné jiných pacientů. Zdroj: článek Celostní medicína Autoři uvedeného obsahunovinky a zajímavosti | |